Experiențele rezidentului plin de așteptări, îngropat în birocrație, cu drag de pacient, dar fără job
Sunt studentă la Medicină Generală în anul VI în Cluj-Napoca și nu știu cum va arăta viitorul meu când voi începe să lucrez ca rezident în România. Mi-e teamă că mi se vor pune bețe în roate, așa cum am auzit că se poate întâmpla. După ce voi da examenul de rezidențiat, va trebui să aleg o specialitate într-un spital din România în funcție de nota pe care o voi lua. Mă tem de această decizie, pentru că formarea mea profesională depinde de spitalul și de medicii supervizori cu care voi avea norocul sau ghinionul să lucrez.
Mi-e teamă că n-o să fiu respectată în spital și că medicii nu vor avea chef să mă învețe. Mi-e teamă că nu voi fi consultată în legătură cu deciziile care mă privesc direct, cum ar fi să efectuez gărzi neplătite, să petrec mai mult timp scriind documente decât consultând pacienți și ocupându-mă de cazuri. Mi-e teamă că viața bolnavului va depinde de deciziile pe care o să le iau, deși ca student nimeni nu mi-a dat în grijă vreun pacient.
Mi-e teamă că voi încerca să schimb în bine sistemul în care voi lucra și că nu voi fi ascultată sau că voi fi pusă la colț pentru tupeu. Mi-e teamă că nu voi avea curaj să spun ce gândesc ca să nu fiu persecutată de sistem. Mi-e teamă că voi interacționa cu pacienți obișnuiți să dea plicuri la medici, deși pe mine șpaga mă revoltă. Mi-e teamă că n-o să pot obține cinstit un post într-un spital de stat și că mi se vor cere bani sau că o să am nevoie de relații.
Mi-e teamă că nu voi avea curaj să aleg specialitatea pe care mi-o doresc, Reumatologia, pentru că nu se vor scoate posturi* în România (în 2019, s-a scos un singur post de reumatologie în țară pentru cei 6.179 candidați la rezidențiat; postul era la Șimleu Silvaniei). Mi-e teamă că voi pleca din țară, inițial, doar ca să mă formez, și nu mă voi mai întoarce pentru că îmi va fi mai ușor să găsesc un job într-un alt sistem de sănătate. Mi-e teamă că voi ajunge să regret că m-am decis să fiu medic.
*Să iei rezidențiatul „pe post” înseamnă că ai asigurat un loc de muncă după finalizarea acestuia, în timp ce rezidențiatul „pe loc” nu îți oferă garanția că vei avea un job la finalul anilor de pregătire.
***
Rezidențiatul este perioada de formare profesională, atunci când, în sfârșit, (crezi că) știi ce vrei. Peste tot, nu doar în România, rezidenții sunt suprasolicitați, dar cred că e mai ușor pentru cei care lucrează într-o echipă în care sunt respectați și au alături doctori care au răbdare să-i învețe.
În ultimii 30 de ani, România a avut 33 de Miniștri ai Sănătății, iar asta a zăpăcit sistemul cu reforme. În prezent, există 13 Facultăți de Medicină Generală (dintre care două private) în București, Iași, Cluj‑Napoca, Timișoara, Târgu-Mureș, Craiova, Sibiu, Oradea, Constanța, Arad, Brașov și Galați (le-am scris în ordinea în care au fost înființate). Numărul prea mare de licențiați (peste 3.400 în 2019 conform edupedu.ro) compromite calitativ titlul de medic, transformând Medicina într-o facultate accesibilă. În plus, oferta de locuri de muncă e limitată în spitalele din România.
În 2019, s-au scos la examenul de rezidențiat doar 264 de posturi, dintre care numai 65 erau în centre universitare. Deși numărul de posturi disponibile reprezintă 5% din numărul de promovați (4.973 în 2019, cifră care include studenții străini și pe cei care dau a doua sau a treia oară rezidențiatul), 58 dintre acestea au rămas neocupate, probabil pentru că nu erau de interes pentru un medic tânăr. O parte dintre posturile scoase la concurs sunt în orașe mici sau foarte mici, unde un tânăr doctor nu vrea să profeseze pentru că nu există echipament medical și nu are cu ce să-și trateze pacienții; mai exact, nu poate practica, cu adevărat, medicina. Acesta e și motivul pentru care toți pacienții preferă să se trateze în centre universitare, ceea ce face ca aceste spitalele să fie supraaglomerate. Dar rezidenții știu că posturile din spitalele mari sunt „rezervate” și că nu vor putea munci acolo.
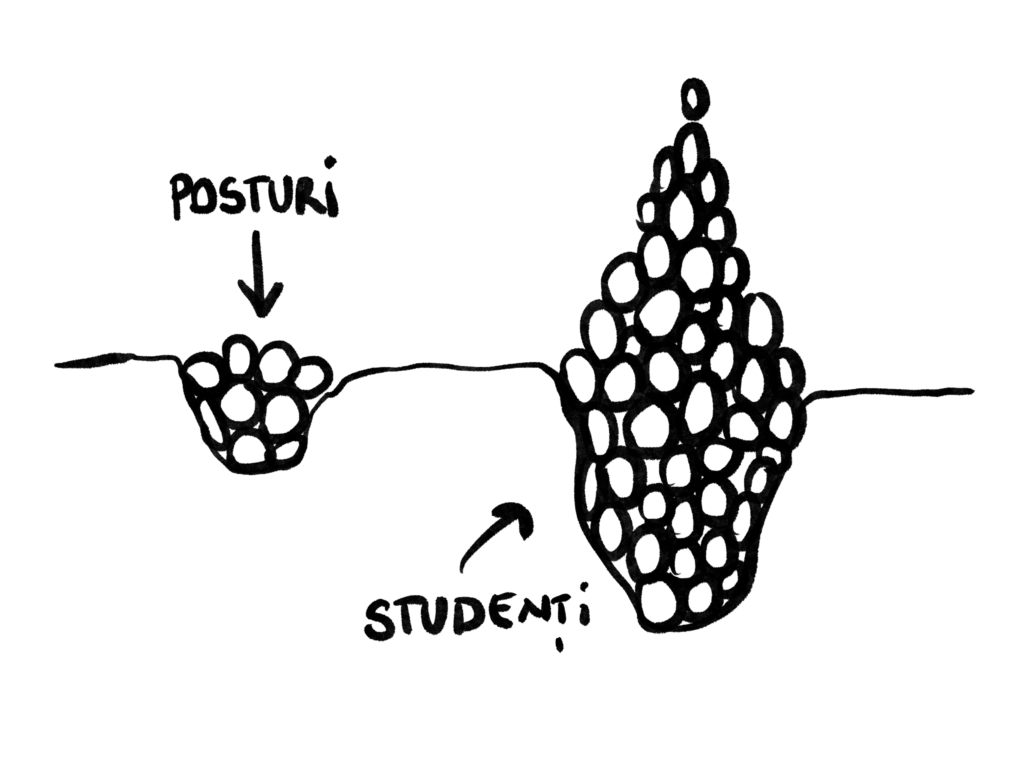
Studenții la medicină se feresc de specializări precum Anestezie și Terapie Intensivă, Medicină de Urgență, Boli Infecțioase, Epidemiologie, Neonatologie, Medicină de Familie, Onco-hematologie pediatrică și Chirurgie pediatrică, astfel că în viitor vor mai fi puțini medici în România care vor profesa în aceste domenii. Sunt specializări grele și care nu s-au dezvoltat în sistemul privat, așa că sunt alese de rezidenții cu punctaje mai mici**. Pe de altă parte, specializările cele mai râvnite sunt cele care promit viitorilor medici o carieră în sistemul privat, cum ar fi Dermatovenerologie, Endocrinologie, Oftalmologie, Cardiologie, Radiologie și Imagistică, pentru care ai nevoie de punctaje mari.
Mulți rezidenți fără post nu știu ce vor face după ce se termină rezidențiatul (care durează între 4 și 6 ani, în funcție de specialitatea aleasă). Așa că plecatul din țară rămâne o opțiune pentru ei. Mulți medici tineri pleacă de nevoie, pentru că nu-și găsesc un loc de muncă satisfăcător în România. În studiul Influența calității vieții profesionale asupra tendinței de migrare pentru muncă a personalului din sănătate (realizat de Federația „Solidaritatea Sanitară” din România în 2018), 80% dintre medicii chestionați au declarat că au luat în considerare cel puțin o dată emigrarea.

Articolul acesta pornește de la ce am observat în rândul rezidenților când am fost prin diverse spitale din țară sau de la poveștile pe care le-am auzit de la colegii mei mai mari. Un rezident a fost chemat la curs de profesorul universitar, medicul care îl coordona, doar ca să apese butonul de Next al prezentării, ceea ce cu siguranță nu intra în atribuțiile lui. Am văzut un singur rezident coordonat de patru medici specialiști în același timp, fiecare solicitându-i să completeze documentele pacienților în locul lor, iar rezidentul nu avea timp să consulte și el pacienții și să învețe ceva, așa că era doar un fel de secretar. Altul mi-a spus că medicii explică mai multă medicină studenților decât lui, care e rezident.
Când am început documentarea acestui articol, mai mulți rezidenți au refuzat să vorbească cu mine de teamă că se vor expune. Cei care au acceptat sunt mai puțini decât cei care m-au refuzat. Am decis împreună cu medicii rezidenți intervievați să nu le dezvălui identitatea ca să poată vorbi fără teamă despre neregulile din sistem.** Examenul de rezidențiat este un examen tip grilă format din 200 de întrebări, cu o durată de patru ore. Nu este evaluată nicio competență practică în cadrul acestui examen. În 2019, punctajul maxim a fost de 942 de puncte, iar cel minim necesar pentru promovare, de 565.„Bine ai venit, o să înveți să fii cea mai bună secretară din lume!”
Maria, 26 de ani, e rezidentă de opt luni la Cardiologie, iar două luni a lucrat pe o secție de COVID-19. A luat notă mare la rezidențiat, dar spune că în bibliografie „există pagini fără alineat, fără nicio imagine, iar informația parcă e luată și trântită acolo; lucruri care nu se explică, cărora nu le pot găsi sensul și care trebuie învățate efectiv mot-à-mot.”
Mariei îi place mult specialitatea pe care și-a ales-o, dar se plânge de birocrație și de faptul că nu dobândește abilități practice. „Mai mult scriu foi decât examinez pacienții”, spune ea. „Un rezident mai mare mi-a zis în prima zi «Bine ai venit, o să înveți să fii cea mai bună secretară din lume!». În șase luni, am pus mâna pe transductorul de ecografie (partea din ecograf pe care o manipulează medicul) de trei ori, ceea ce e foarte puțin, pentru că medicul coordonator e mereu grăbit, lucrează la privat și nu are timp să ne lase să facem și singuri.”

Și-ar dori să lucreze în România, într-un oraș mai mic din județul ei de origine. Dacă nu găsește un post, o să se orienteze spre privat, cu toate că pentru medicii la început de drum, care nu au pacienți proprii, privatul reprezintă o opțiune din care se câștigă prea puțin.
„Pe Radiologie și Imagistică mă simțeam ca o vânzătoare la magazin.”Diana, 28 de ani, a decis să își schimbe rezidențiatul de pe Radiologie și Imagistică Medicală după 11 luni de rezidențiat. A renunțat la o specialitate care o pasiona și pentru care a muncit mult ca să ia o notă mare la examen, pentru un rezidențiat în Boli Infecțioase, un domeniu puțin căutat și cu riscuri mai mari. „Pe Radiologie și Imagistică mă simțeam ca o vânzătoare la magazin”, spune ea. Medicul clinician – coordonatorul ei – o punea să descrie imaginea fără să pună un diagnostic de ansamblu, pentru că nu ajungea niciodată să vadă pacientul. În mod normal, ar fi trebuit să urmărească atât simptomele pacientului, cât și imaginea organului afectat, așa cum făcea la stagii în timpul facultății – unul dintre motivele pentru care a ales specialitatea aceasta. Dar când a ajuns rezident a simțit că devenise „doamna de la calculator care doar scria ce i se spunea.”
A ales Boli Infecțioase, unde e în prezent rezidentă în anul II, pentru că știa din timpul facultății că la Spitalul Clinic de Boli Infecțioase Cluj-Napoca o să aibă parte de un colectiv de la care va avea ce să învețe și va lucra într-un spital bine dotat. S-a integrat, îi place și se bucură de decizia ei. De când a început pandemia, lucrează în linia întâi pe secția de COVID-19. „Totul e foarte bine pus la punct la noi în spital, nimeni din personalul medical nu s-a infectat”***, spune ea. „Și nu cred că e în regulă faptul că, la început, când nu erau echipamente, cadrele medicale din România se plângeau sau demisionau, iar la New York purtau tot felul de saci pentru a ajuta pacienții.”
Diana se gândește să plece în străinătate. „Dacă nu ești convins că vrei să te sacrifici acasă, cred că e normal să pleci. Mă gândesc că mulți s-au săturat să lucreze într-un sistem medical atât de putred.” După trei ani de muncă în spitalele din România, crede că medicii și asistentele pleacă din țară pentru că nu au posturi sau nu au echipamente medicale și sunt frustrați că nu pot să facă mai multe pentru pacienți.
În România, nu-i plac doctorii care iau șpagă, sistem întreținut și de pacienții care cred că nu îi vindeci decât dacă le accepți banii. I s-a întâmplat să fugă pe coridoare prin spital ca să scape de insistențele lor.
Tinerii medici se tem să vorbească despre neregulile din sistemul medical și din cauza asta acestea sunt perpetuate, crede Diana. „Ni s-a zis să facem mai multe gărzi decât aveam în legislație pentru că eram prea puțini pe secție și rămâneau gărzi fără rezidenți. Cum nouă nu ni se plătește nicio gardă, am mers toți rezidenții, am semnat, am zis că nu e legal și că nu vrem să facem. Directorul medical a zis «OK, aveți dreptate. Crezi că se întâmplă în multe spitale așa? Eu nu cred.»”.
Diana înțelege atitudinea supusă a rezidenților, deși o critică – nu știe ce ar face ea într-o situație limită și nu vrea să fie ipocrită. „După rezidențiat, mulți muțesc pur și simplu, nu mai au răbdare și chef să fie vocali, vor doar să fie lăsați în pace”, spune ea.
***Interviul Dianei a avut loc la mijlocul lunii august, așa că e important de specificat că atunci când Diana spune că nu a existat niciun cadru medical contaminat în spitalul ei de origine, se referă la perioada martie- august 2020.
Jamal are 25 de ani și este rezident în anul II la Anestezie și Terapie Intensivă (ATI) în Cluj-Napoca. A făcut doar facultatea în România, fiind pe jumătate sirian. Își cere scuze pentru cum vorbește românește, deși nu face nicio greșeală gramaticală sau de exprimare. El spune că a fi rezident în România e ca un fel de one man army: „Faci de toate, de la reparat imprimante, până la transportul și tratamentul pacienților.”
Lucrează într-un spital din Cluj-Napoca, unde i se permite să consulte pacienții și să lucreze practic (intubează, resuscitează, montează catetere centrale, efectuează anestezii) și unde medicii cu experiență îi răspund la întrebări. În România lipsesc medici anesteziști, așa că se simte adesea suprasolicitat: „Am lucrat într-o săptămână peste 100 de ore, din care doar 40 au fost plătite și am făcut șase sau șapte gărzi într-o lună, deși teoretic trebuia să fac doar una, iar până în anul III n-o să-mi fie plătită niciuna. Dacă apuci să mănânci în timpul unei gărzi, e ceva wow.”
Are noroc că lucrează într-o echipă unită, din care fac parte coordonatorii de rezidențiat, brancardierii, infirmierele, asistenții, medicii rezidenți și specialiști. „De la începutul rezidențiatului, cei din echipă ne-au chemat la spital și ne-au spus să avem grijă de noi, pentru că au fost colegi care au făcut insuficiență renală pe gărzi nedormite, nemers la baie, nebăut apă”, povestește el. „Ne-au încurajat. Ne-au spus că nu o să fie ceva ușor, vor fi multe responsabilități, vom suferi de lipsă cronică de somn.”
Câteva luni a lucrat pe secția de ATI COVID. „Ce m-a șocat când eram pe secția COVID a fost că lucram cu multe asistente, infirmiere și medici de pe alte specializări care nu aveau nicio pregătire pe ATI și pierdeam timp să le explic foarte clar toți pașii pe care urmau să îi facă unui pacient căruia puteam anticipa că urmează să i se agraveze starea”, spune el. „Adică în ATI există momente când simți că pacientul merge rău și trebuie să intervii, iar dacă nu știe fiecare ce trebuie făcut sau se desteriliează cineva din greșeală, trebuie să reiei totul. Chiar dacă a fost o perioadă critică, munca mea pe secția de ATI în pandemie a fost o experiență care ne-a unit colectivul.”
Jamal crede că o să-și găsească de lucru în România, pentru că spitalele românești nu au suficienți anesteziști. Din primul salariu și-a cumpărat un telefon mai performant cu care face poze la anumite elemente din intervenții și pe care și-a instalat ghiduri medicale.
„Dacă aș pleca [din țară], nu ar fi din motive financiare.”
Paul are 27 de ani și e rezident în anul II la Chirurgie Generală în Cluj-Napoca. A vrut din facultate să facă chirurgie, deși își închipuia că îi va fi greu să aibă o viață personală. Nu s-a înșelat: primește tot timpul apeluri de la pacienți, dar consideră că trebuie să fie mereu disponibil ca să le câștige încrederea. Are noroc de un colectiv bun și primește ajutorul colegilor rezidenți sau specialiști dacă are nevoie.
„Lucrul care m-a izbit cel mai tare e că brusc devii responsabil față de pacienți, ceea ce nu simți deloc ca student”, spune el. „Sunt suprasolicitat, dar nu neapărat de doctori, ci de sistem; trebuie să fac multe într-un timp scurt: vizita pacienților, verificarea tratamentelor, condicile, să scriu intrările, ieșirile și foile de observație ale pacienților, să externez în siguranță bolnavul, să scriu referate pentru pensiile de boală, îngrijiri la domiciliu, să consult pacienții în ambulator, să scot tuburi de dren sau suturi, să scriu concedii și să operez patru, cinci, opt ore în sală, cu tot ce presupune protocolul operator. Pe lângă toate acestea, apar situații critice: un pacient începe să sângereze în timpul operației sau starea pacientului se degradează post-operator.”
Despre sistemul medical de la noi spune că de prea multe ori merge cu „lasă-mă să te las” și că nu se fac investițiile și achizițiile care trebuie în spitale, iar victima e pacientul. În secția lui, lipsesc firele de sutură sau acestea sunt de slabă calitate. „Am crește eficiența actului medical dacă am avea echipamente corespunzătoare, ca în străinătate.”
Îl întreb dacă crede că generația noastră contribuie la schimbarea în bine a sistemului medical. E o pantă ascendentă vizibilă, spune el, dar reforma sistemului medical nu vine atât de repede cum ar trebui. Din punctul lui de vedere, progresul înseamnă și ca medicii să recunoască fără rușine neregulile din spitale, astfel încât să corecteze lipsurile.
Paul își dorește să fie medic chirurg în România, preferabil într-un centru universitar – nu dintr-un moft, ci pentru că știe că doar în orașele mari ale României ar avea la dispoziție echipamente medicale moderne. Varianta cea mai sigură ca să obțină un post într-un centru universitar e să-și dea doctoratul, ca să devină asistent universitar, pentru că nu are pile să obțină altfel un post, așa cum se obțin multe dintre joburile din centrele universitare. „Dacă aș pleca [din țară], nu ar fi din motive financiare, pentru că în România se câștigă cel puțin decent”, spune Paul. „Dar afară ai mai multe oportunități de posturi, ți se oferă o altă dezvoltare profesională și ești mai relaxat. La noi se pleacă de la premisa că medicul e sigur șpăgar, iar asta e foarte deranjant pentru mine, ca medic tânăr. Vreau să lucrez într-o țară civilizată, preferabil România.”
„Ai mult mai multă independență ca rezident în Franța.”„Am lucrat într-o săptămână peste 100 de ore, din care doar 40 au fost plătite.”

Ama crede că cea mai mare lipsă pe care o traversăm acum în România este lipsa de empatie. Deși medicii români vorbesc cu aparținătorii sau cu pacienții despre boală și opțiuni de tratament, le lipsesc răbdarea și înțelegerea pe care le-a remarcat în Franța. În pediatrie, e important cum abordezi pacientul din punct de vedere psihologic, iar departamentul unde Ama lucrează în Franța are trei psihologi, pe când în unele spitale din România nu există niciunul (în 2016 erau 2.000 de psihologi clinicieni în România, potrivit unui articol de pe news.ro).
Ama are 27 de ani și e rezidentă la Pediatrie în anul II la Iași. Iubește copiii și îți dai seama de asta după primele minute în care stai de vorbă cu ea. I-a fost greu să aleagă între Pediatrie și Ginecologie-Obstetrică, dar la Ginecologie ar trebui să fie disponibilă 24/24 și nu voia să depindă de un alt medic pentru a-și dezvolta abilitățile practice chirurgicale. E un bun autodidact, așa că s-a gândit că pediatria i se potrivește mai bine.
Examenul de rezidențiat a fost „un moment la care m-am gândit tot timpul cu dezgust și repulsie pentru că orele alea patru de bifat buline reprezintă atât de puțin din ceea ce știe un student. O metodă extraordinar de stupidă și de superficială de evaluare, dar cu care, în lipsă de alternativă, am decis să mă împrietenesc.”
Ama a fost cu o bursă „Erasmus” în Franța când era studentă, iar acum e din nou plecată în Franța ca rezident. Programul e mai scurt în România în comparație cu Franța, unde viața de medic îți ocupă aproape toată ziua. „Ai mult mai multă independență ca rezident în Franța, judeci singur cazurile și ceri ajutorul doar atunci când efectiv nu-i dai de cap cazului”, spune ea.
„Aleg mereu pacientul în defavoarea birocrației.”
Ioana are 27 de ani și a fost rezidentă la Anestezie și Terapie Intensivă (ATI) șase luni. A terminat facultatea în alt oraș, iar atunci când a decis să schimbe orașul ca să poată face rezidențiatul la ATI, a fost dezamăgită. Făcuse practică în respectivul centru universitar, iar medicul de acolo a avut răbdare și i-a prezentat pacienții, ceea ce a făcut-o să aleagă acel spital. „După ce am ales spitalul respectiv și am lucrat cu medicul pe care l-am cunoscut la practică, s-a prefăcut că nu mă cunoaște, iar atitudinea i s-a schimbat complet: a țipat la mine când am pus întrebări, spunând că nu e plătit să-mi răspundă la ele”, povestește Ioana. „Un rezident mai mare mi-a spus că nu e OK să râd în spital, pentru că înseamnă că nu am destulă treabă”.
În perioada în care a fost rezident la ATI, Ioana tremura la orice procedură medicală pe care o făcea și totul i se părea o tragedie. A fost diagnosticată cu anxietate cu elemente depresive și a renunțat la specialitate. „Am decis să rămân în același oraș, dar să mă mut pe Psihiatrie, la care m-am gândit de la începutul facultății, dar față de care părinții mei s-au opus vehement: «O să înnebunești și tu dacă faci psihiatrie, nu o să îți găsești loc de muncă, o să te duci într-un sătuc să stai acolo la un sanatoriu». Deși acum fac ceea ce îmi place și am decis să îmi iau viața în mâini, nu am scăpat de anxietate, mai ales din cauza dezaprobării părinților și a stigmei față de psihiatri.”
S-a simțit foarte bine primită în primele luni de rezidențiat pe Psihiatrie, a lucrat cu un medic specialist care o respecta, avea încredere în ea și îi asculta opiniile medicale. Apoi s-a mutat în altă secție, pentru că sistemul de rezidențiat e construit astfel încât tinerii să lucreze cu mai mulți medici din diverse secții. „Într-un final m-am adaptat, deși lucrurile nu sunt deloc la fel de bune, dar am învățat să îmi fac dreptate singură”, spune Ioana. „Aleg mereu pacientul în defavoarea birocrației. Sunt muncită din greu, adică mi se dau de făcut și lucruri care nu îmi sunt în atribuții: să predau studenților, să fac prezentări pentru facultate.”
Uneori, se întâmplă ca rezidenții de pe Psihiatrie să fie diagnosticați cu boli psihice de către seniori și să li se impună tratament, așa că Ioana trăiește într-o continuă teamă de a nu fi diagnosticată. „Consider că nu este etică diagnosticarea, indiferent dacă tulburarea respectivă există sau nu.”
Ioana cumpără din banii ei sau din banii medicului specialist tratamentul pentru pacienții care nu își permit, din cauză că respectivele medicamente lipsesc din spital.
„În România, neavând relații, nu reușeam să lucrez într-un spital de referință.”
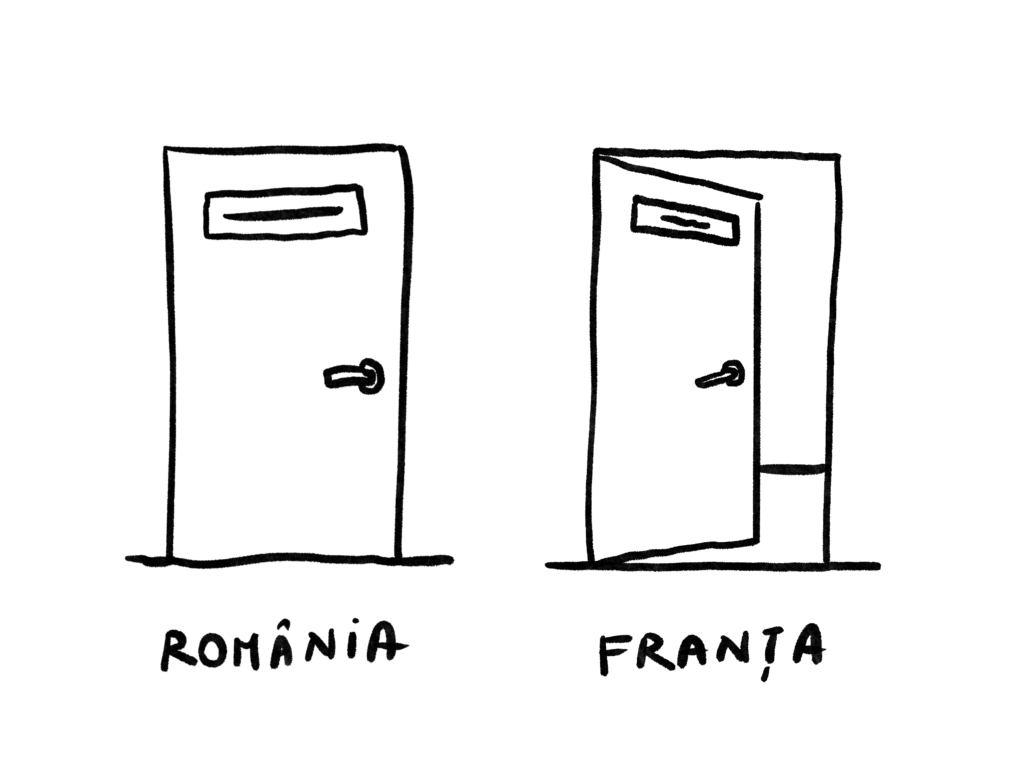
Elena are 31 de ani și lucrează de câteva luni ca medic specialist Ginecologie-Obstetrică în Paris. Interviul de o oră și un sfert mi l-a dat în timp ce călătorea cu metrourile pariziene pentru că trebuia să ajungă la spital. A plecat din România în anul III de rezidențiat în Franța și nu s-a mai întors decât ca să își dea examenul de specialitate. A găsit în Franța exact ceea ce a căutat: șansa să evolueze și o ofertă de job după terminarea rezidențiatului.
„Sunt foarte impresionată de toate oportunitățile care îmi sunt deschise în Franța și închise acasă”, spune ea. „În România, neavând relații, nu reușeam să lucrez într-un spital de referință, echivalent cu cel în care lucrez momentan în Paris. Și tot aceeași persoană sunt, tot la fel aș fi lucrat și în România.”
Are puțin timp pentru viața personală, pentru că în Franța stă la serviciu nouă ore pe zi, în timp ce în România lucra șase, dar o ambiționează dorința de a fi cât mai bine pregătită. „Am plecat din România pentru că eram prea mulți rezidenți aglomerați pe o secție și asta nu îmi permitea să evoluez atât de repede cum îmi propusesem. În anul meu eram zece rezidenți într-o clinică cu 3.300 nașteri pe an. În Franța suntem cinci la aceeași capacitate.”
Elena spune că spitalele din România nu investesc în rezidenți, cărora nu li se permite să își însușească noțiunile practice, sunt mustrați și lipsiți de responsabilități. Ea a avut noroc de medici buni cât a lucrat în România. „În anul I de rezidențiat am învățat multe, dar după aceea am realizat că nu era suficient pentru mine, pentru că voiam să progresez rapid în domeniu. Când am ajuns în Franța, nu m-am simțit deloc nepregătită, pentru că făcusem deja intervenții chirurgicale, biopsii, examene clinice, recoltări de teste Babeș-Papanicolau, ecografii, dar nu le făcusem complet singură, ca în Franța.”
„În România, și nu doar în sistemul medical, există o frică de a lua decizii.”
Vlad este rezident la Chirurgie Plastică în anul III, dar a făcut stagii pe mai multe specialități chirurgicale, așa cum cere programa. De când am început interviul, a ținut să clarifice faptul că există rezidenți interesați de carieră și de pacienți, care vor să studieze, și rezidenți neimplicați și delăsători. „La fel ca medicii specialiști, șefii de secție, profesorii universitari: unii sunt modele, alții doar se cred Dumnezei”, spune el.
Vrea să facă un stagiu în străinătate, pentru că a observat că medicii care au studiat în afara țării sunt mai răbdători, mai disponibili, mai comunicativi, mai vocali și mai puțin orgolioși. Paul e viitor chirurg și trebuie să-și „formeze mâna”, adică să opereze. „Vezi la medicul specialist intervențiile chirurgicale, dar nu e suficient dacă nu le și faci”, spune el. „Eu lucrez mai lent decât un specialist, ceea ce e normal, și nu sunt lăsat să termin intervenția din criză de timp. Ei [medicii specialiști] nu prea au ca obiectiv să învețe ceva pe cineva.”
Vlad crede că ar fi nevoie de un sistem de feedback al rezidentului față de coordonatorul lui. Altfel, rezidentul nu va dobândi toate aptitudinile din curricula specialității, care vor fi doar enumerate pe niște hârtii oficiale.
Îl întreb în ce măsură se simte pregătit să facă singur o intervenție ușoară, de exemplu excizia unei tumori mici la nivelul pielii, cu acoperirea defectului. Îmi spune că abilitățile lui sunt acum, la jumătatea rezidențiatului, la 70%. S-a format într-un sistem pasiv de învățare, în care nu a lucrat suficient și constant și nu are încredere în dexteritatea și competențele lui.
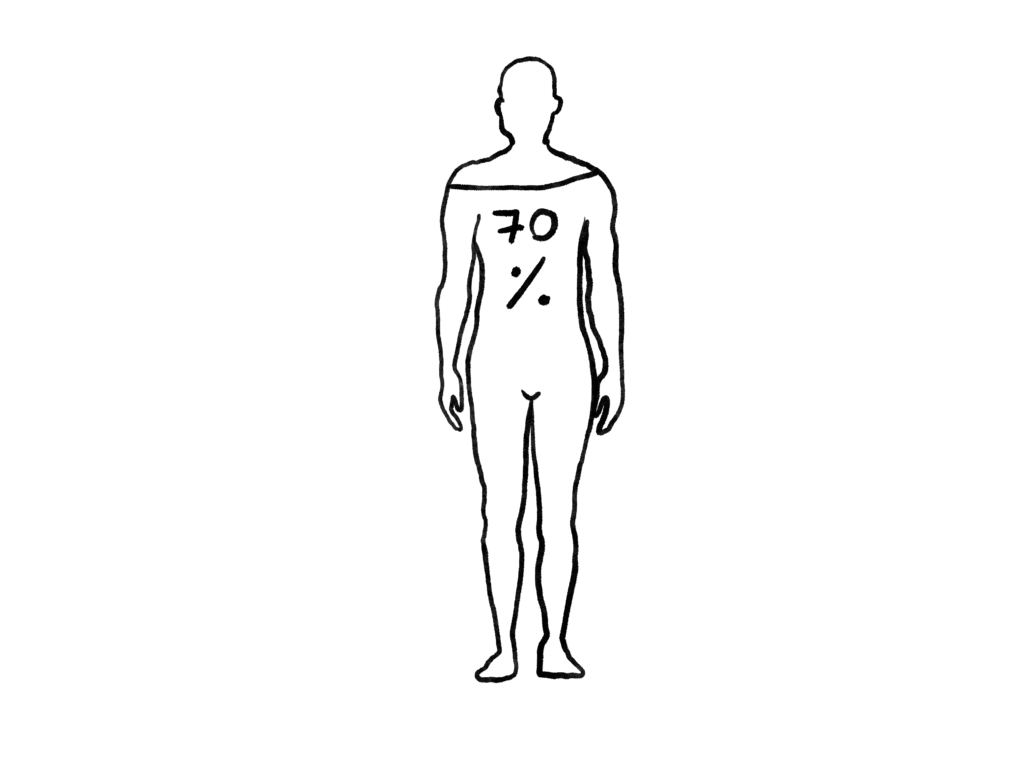
Viața lui de rezident ar fi mai ușoară dacă secțiile ar fi mai organizate, dacă fiecare ar ști când și ce are de făcut. Altfel, totul este haotic, iar el trebuie să fie la dispoziția mai multor medici în același timp, sarcinile se suprapun și nu reușește să facă față. „Ar trebui să existe o colaborare bună între manageri de spital și șefi de secție. În România, și nu doar în sistemul medical, există o frică de a lua decizii și atunci nimeni nu vrea să se complice. Trist e când vine un medic tânăr din străinătate, care vrea să facă lucruri utile, și se lovește de dinozaurii din sistem.”
Rezidenții nu își permit prea des să aibă păreri, ci doar să execute ceea ce li se solicită: „Problema e că noi, generația 25+, nu suntem așa revendicativi și tupeiști ca cei mai mici decât noi. Suntem prea docili, adică prea serviabili pentru cei de deasupra noastră în rang. Ar trebui să spunem când sunt depășite limitele, să căutam oportunitățile de formare.” Vlad vorbește despre un lucru important: rezidenții, la fel ca studenții, nu sunt suficient de solidari, nu-și urmăresc drepturile și nu luptă suficient. Iar asta vine cel mai des din frică.
***
Sistemul medical e o tablă de șah, cu mutări la limită, cu schimbări de tactică la fiecare guvernare nouă, în care medicii specialiști și primari sunt piesele din linia a doua, acelea valoroase, iar rezidenții, pionii. Rezidenții sunt în prima linie în care se poate „trage”, dar, în același timp, pot să se transforme într-o piesă valoroasă.
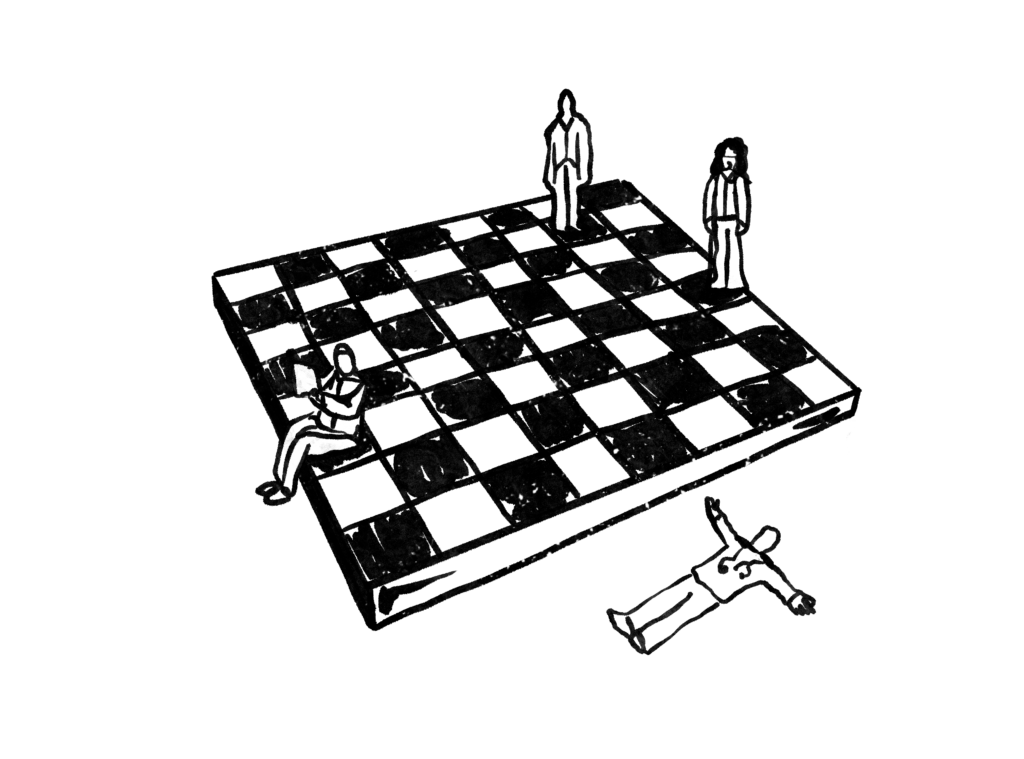
Rezidentul din România, ca imagine de ansamblu a noii generații, a vorbit prin vocile a opt tineri care și-au povestit experiențele profesionale, momentele în care s-au simțit apreciați sau deznădăjduiți, în care și-au spus părerea sau au tăcut, au completat foi sau au consultat pacienți. Rezidentul din România speră la un sistem cinstit, în care să aibă ocazia să învețe și să fie tratat cu respect, iar la sfârșitul celor șase ani de facultate și al celor cinci de rezidențiat să-și poată găsi un loc de muncă în țară.
Ada Voiculeanu are 24 de ani și este din Cugir, județul Alba. Este studentă în anul VI la Facultatea de Medicină din cadrul Universității de Medicină și Farmacie Iuliu Hațieganu Cluj-Napoca.
Roxana Morar are 23 de ani și este din Cluj-Napoca.
Editor text: Elena Stancu
Textul și ilustrațiile au fost realizate în cadrul proiectului „Gen, revistă”, sprijinit de Institutul Francez din România. Revista este un proiect al Forum Apulum, o asociație civică din Alba Iulia, creată cu scopul de a forma noi generații de cetățeni informați și implicați, puși pe schimbat lumea în bine.
Dacă vreți ca acest proiect să continue și tinerii să scrie, să deseneze și să fotografieze subiecte cu și despre ei, ne puteți sprijini printr-una dintre metodele de aici.





